Wirus HPV należy do najczęstszych zakażeń przenoszonych drogą płciową. Ponad 80% osób przynajmniej raz w życiu przejdzie infekcje. O HPV najczęściej słyszymy w kontekście raka szyjki macicy, bo jest to jeden z nielicznych nowotworów wywoływanych przez wirusy. Rak szyjki macicy stanowi 3% wszystkich nowotworów u kobiet w Polsce i odpowiada za 3,6% zgonów z powodu raka . U mężczyzn HPV również może prowadzić do nowotworu penisa, odbytu, krtani, głowy i szyi. Przeczytaj artykuł i dowiedz się więcej o HPV!
Wirus HPV – co to jest?
HPV to wirus brodawczaka ludzkiego (ang. human papilloma virus). Na świecie wykryto ponad 150 odmian wirusa, z czego 40 z nich wywołuje zmiany skórne, a tylko kilka typów może prowadzić do rozwoju nowotworu.
Odmiany wirusa, które dają objawy w postaci zmian skórnych, dzieli się na:
- Wirusy niskoonkogenne – zakażenie nimi nie stanowi zagrożenia dla zdrowia i życia. Niektóre wywołują na skórze dłoni i stóp brodawki (kurzajki), a część z nich kłykciny kończyste (zmiany przypominające wyglądem kalafior) na narządach płciowych. Do tej grupy należą typy: 6, 11, 13, 30, 40, 42, 43, 44.
- Wirusy wysokoonkogenne – zwiększają ryzyko zachorowania na nowotwór raka szyjki macicy, odbytu i sromu. Na skórze narządów płciowych dają zmiany w postaci brodawek, kłykcin, zmian przednowotworowych. Do tej grupy należą typy: 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58 i 59, z czego typy HPV-16, HPV-18 i HPV-45 odpowiadają za większość nowotworów.
HPV — drogi zakażenia. Jak można się zarazić wirusem?
- Podczas seksu waginalnego, analnego i oralnego;
- przez bezpośredni kontakt ze śliną lub krwią osoby zakażonej;
- przez bezpośredni kontakt ze zmianami na skórze lub błonie śluzowej;
- w trakcie porodu – wirus może przejść z matki na dziecko.
Czy prezerwatywa chroni przed HPV?
Prezerwatywa nie chroni w 100% przed zakażeniem, ale znacznie zmniejsza ryzyko transmisji wirusa.
Czy wirusem HPV można się zarazić w toalecie?
Nie, wirusem HPV nie można się zarazić w toalecie. Warto jednak pamiętać, że toalety, szczególnie w miejscach publicznych, są siedliskiem wielu chorobotwórczych drobnoustrojów i należy korzystać z nich ostrożnie.
Czy wirusem HPV można się zarazić przez ślinę?
Tak, wirusem HPV można się zarazić poprzez ślinę, np. podczas pocałunku lub w trakcie seksu oralnego.
Etapy zakażenia wirusem HPV
Zakażenie wirusem HPV może przebiegać zupełnie bezobjawowo lub w następujących etapach:
- Pierwsze tygodnie od zakażenia – zakażenie bezobjawowe.
- Od kilku tygodni do kilku miesięcy po zakażeniu mogą pojawić się pierwsze objawy i odpowiedź immunologiczna.
- 1-1,5 roku od zakażenia – w 80-90% organizm całkowicie zwalcza wirusa. W 10-20% przypadków dochodzi do trwałego zakażenia.
- W około 35% przypadków, w których doszło do trwałego zakażenia, rozwija się nowotwór. Od zakażenia do rozwoju raka szyjki macicy może minąć nawet kilkanaście lat!
Kto jest szczególnie narażony na zarażenie wirusem HPV?
Osoby aktywne seksualne, które często zmieniają partnerów, są szczególnie narażone na zarażenie wirusem (kontakt bezpośredni). Wirus HPV przenosi się także w sposób pośredni (używanie tych samych przedmiotów, jeśli te miały kontakt ze zmianami skórnymi i nie były wysterylizowane), dlatego niemal każdy w jakimś stopniu jest zagrożony infekcją. Ponadto jest szereg czynników , które zwiększają ryzyko zarażenia wirusem:
- wczesne rozpoczęcie współżycia;
- częsta zmiana partnerów seksualnych;
- osłabienie układu immunologicznego;
- używki: papierosy, alkohol, narkotyki;
- stosowanie doustnej antykoncepcji hormonalnej;
- brak higieny osobistej;
- korzystanie z usług (fryzjer, kosmetyczka, studio tatuażu), gdzie narzędzia nie są sterylizowane;
- rany na skórze – jeśli masz nawet drobne rany na skórze i korzystasz z różnych miejsc publicznych (toaleta, siłownia, basen), jesteś bardziej podatny na zarażenie.
Wirus HPV – objawy
Objawy HPV zależą od typu wirusa oraz lokalizacji zmian. W wielu przypadkach zakażenia w ogóle nie występują. Najczęściej przyjmują postać:
- łagodnych zmian na skórze – brodawki i kurzajki, które pojawiają się na skórze stóp i dłoni;
- łagodnych zmian na błonie śluzowej – brodawki i kłykciny kończyste, które obejmują krtań i błonę śluzową okolic intymnych;
- przednowotworowych zmian okolic narządów płciowych – mogą obejmować szyjkę macicy, pochwę, srom i odbyt (brodawczak odbytu);
- nowotworowe zmiany szyjki macicy i odbytu.
Jak wyglądają kłykciny kończyste?
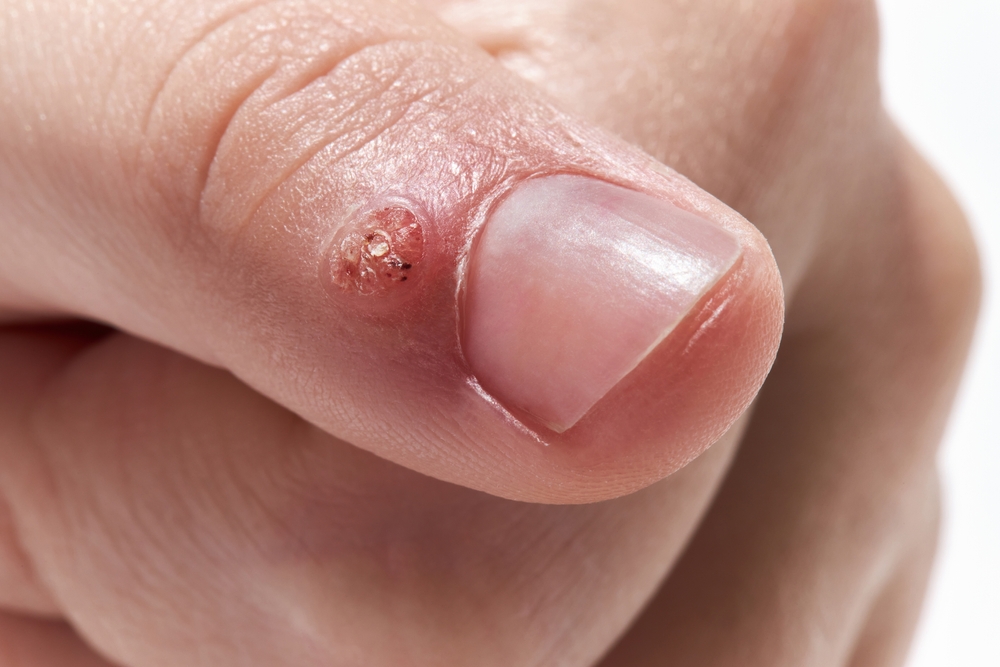
Czy kłykciny to zawsze HPV?
Tak, kłykciny kończyste (przypominające wyglądem kalafior) są charakterystycznym objawem zakażenia wirusem HPV i nie są symptomem żadnej innej choroby. Kłykciny kończyste występują w 90-100% przypadków zakażenia niskoonkogennymi typami wirusa: HPV-6 i HPV-11. Należy jednak pamiętać, że nie każde zakażenie wirusem HPV wiąże się z nowotworem.

Chlamydia trachomatis IgM
Badanie IgM przeciw Chlamydia trachomatis wspiera diagnostykę świeżego zakażenia, szczególnie w początkowej fazie infekcji układu moczowo-płciowego.
cena od: 104,03 zł

HCV przeciwciała
Badanie na przeciwciała anty-HCV to test przesiewowy w kierunku zakażenia wirusem zapalenia wątroby typu C (WZW C). Kluczowe dla wczesnej oceny ryzyka.
cena od: 67,93 zł

Kiła (Treponema pallidum), przeciwciała IgG/IgM
Przesiewowe badanie na kiłę ocenia obecność przeciwciał IgG/IgM przeciw krętkowi blademu. Kluczowe w diagnostyce chorób przenoszonych drogą płciową i w ciąży.
cena od: 46,55 zł
Szczepionka na HPV
Najskuteczniejszym sposobem, by uniknąć zakażenia wirusem brodawczaka ludzkiego, jest zaszczepienie się przeciwko HPV. Powszechne szczepienia prowadzone są w 107 krajach na całym świecie. W większości tych państw szczepionki są refundowane. W Polsce od 1 czerwca 2023 roku szczepionka przeciw HPV jest w pełni refundowana dla dzieci w wieku 12 i 13 lat. Zaszczepić się mogą zarówno chłopcy, jak i dziewczęta urodzeni w 2010 i 2011 roku.
Obecnie w Polsce dostępne są trzy szczepionki przeciwko HPV:
- Cervarix – szczepionka dwuwalenta przeciwko HPV-16 i HPV-18. Przeznaczona jest dla kobiet i dziewczynek, które ukończyły 9. rok życia. Stosuje się ją w profilaktyce raka szyjki macicy, pochwy i sromu.
- Gardasil – szczepionka czterowalentna przeciwko HPV 6, 11, 16 i 18. Stosuje się ją u mężczyzn i kobiet oraz chłopców i dziewcząt, którzy ukończyli 9. rok życia. Chroni przed rakiem szyjki macicy, odbytu oraz przed wystąpieniem brodawek (kłykcin kończystych) na narządach płciowych.
- Gardasil 9 – szczepionka dziewięciowalentna przeciwko HPV 6, 11, 16, 18, 31, 33, 45, 52 i 58. Chroni przed zmianami nowotworowymi i przednowotworowymi szyjki macicy, pochwy, sromu, odbytu i kłykcinami kończystymi narządów płciowych. Może być podana kobietom i mężczyznom po ukończeniu 9. roku życia.
Ile kosztuje szczepionka na HPV?
W 2023 roku cena szczepionki HPV Cervarix wynosi około 280 zł. 50% refundacja oznacza, że połowę kwoty porywa państwo a połowę pacjent. Dlatego trzeba liczyć się z wydatkiem w wysokości 140 zł.
Kto może się zaszczepić?
Zaszczepić się mogą wszystkie osoby, które ukończyły 9. rok życia, bez względu na płeć. W wieku 9-15 lat zalecane są 2 dawki szczepionki podane w odstępie 5-13 miesięcy. Osoby, które ukończyły 15 rok życia powinny przyjąć 3 dawki szczepionki – druga dawka po miesiącu, trzecia dawka po sześciu miesiącach.
O szczepionce przeciwko wirusowi HPV częściej mówi się w kontekście kobiet. Wirus brodawczaka ludzkiego kojarzony jest głównie z rakiem szyjki macicy. Należy jednak pamiętać, że mężczyźni także mogą być nosicielami wirusa, a także sami mogą zachorować na nowotwór. Wirus HPV u mężczyzn odpowiedzialny jest za raka odbytu, prącia i krtani. Dlatego szczepieniem powinny być poddane zarówno dziewczynki, jak i chłopcy.
HPV u kobiet
Wirus HPV u kobiet może wywołać raka szyjki macicy. Wykrycie zmian przedrakowych we wczesnym stadium rozwoju zwiększa szansę na całkowite wyleczenie. Dlatego tak ważne jest regularne wykonywanie badań. Obecnie jest możliwość zaszczepienia się przeciwko najbardziej onkogennym formom wirusa HPV 6, 11, 16, 18, 31, 33, 45, 52, 58. Więcej o szczepionce przeciwko HPV przeczytasz w dalszej części artykułu.
Niskoonkogenne formy odpowiedzialne są za zmiany brodawkowe na skórze i kłykciny kończyste narządów płciowych.
Wirus HPV a ciąża
Kobiety, które planują ciążę, powinny wykonać rutynowe badanie w kierunku zakażenia wirusem HPV. Celem badania jest przede wszystkim wczesne wykrycie onkogennego zakażenia wirusem HPV. Wirus brodawczaka ludzkiego nie utrudnia zajścia w ciążę i nie wpływa na jej przebieg. Istnieje jednak ryzyko, że podczas porodu dziecko zarazi się wirusem od matki. W bardzo rzadkich przypadkach u noworodka dochodzi do rozwoju ciężkiej choroby, jaką jest nawracająca brodawczakowatość dróg oddechowych.
Zmiany hormonalne zachodzące w trakcie ciąży, mogą nasilać objawy zakażenia wirusem HPV. Jeśli przed ciążą na narządach płciowych występowały brodawki lub kłykciny, mogą one się rozrosnąć i krwawić w czasie ciąży. Ich rozrost czasami jest tak znaczny, że utrudnia poród siłami natury. Z tego względu, a także z powodu ryzyka zakażenia dziecka, zaleca się cesarskie cięcie.
HPV u mężczyzn
U mężczyzn większość infekcji wirusem HPV przebiega bezobjawowo, a organizm po kilku miesiącach skutecznie zwalcza wirusa. Jeśli objawy wirusa HPV u mężczyzn występują, najczęściej przyjmują postać brodawek na narządach płciowych. Zarażenie czasami może prowadzić do raka penisa, odbytu, krtani, głowy i szyi.
Ten sam wirus, który nie musi stanowić zagrożenia dla mężczyzn, dla kobiet może być znacznie bardziej niebezpieczny. Mężczyźni, którzy są aktywni seksualnie i często zmieniają partnerki, mogą je zarażać, nawet nie będąc tego świadomym.
Jak się zabezpieczyć przed HPV?
80% populacji przynajmniej raz w życiu przejdzie zakażenie wirusem HPV. Najskuteczniejszą metodą zabezpieczającą przed zakażeniem jest szczepionka. Stosowanie prezerwatywy podczas stosunku płciowego jedynie zmniejsza ryzyko zakażenia. Każdy rodzaj kontaktu intymnego wiąże się z ryzykiem transmisji wirusa.
Wirus HPV – jakie badania wykonać?
Jednym z charakterystycznych objawów HPV są brodawki i kłykciny kończyste występujące na narządach płciowych. W takim przypadku lekarz może postawić diagnozę na podstawie obrazu klinicznego. Jednak objawy skórne zakażenia HPV nie zawsze występują. Poza tym ważne jest ustalenie typu wirusa odpowiedzialnego za zakażenie, w celu wykluczenia wariantów mogących prowadzić do nowotworu. Dlatego konieczne jest wykonanie cytologii cienkowarstwowej LBC (u kobiet) oraz testu genetycznego HPV metodą PCR. Test genetyczny wykonuje się z wymazu pobranego z pochwy lub penisa.
Czy cytologia wykrywa HPV?
Za pomocą „zwykłego” badania cytologicznego nie jest możliwe wykrycie wirusa HPV. Jednak od wielu lat można wykonywać cytologię płynną LBC, która jest bardziej czuła i wykrywa już wczesne zmiany nowotworowe. Pobrany materiał do badania można dodatkowo ocenić pod kątem występowania wirusa HPV. Mówimy wtedy o badaniu cytologii płynnej LBC + HPV.
Czy z badania krwi można wykryć HPV?
Obecnie nie ma możliwości wykonania badania z krwi w kierunku HPV. Obecność wirusa można potwierdzić na podstawie cytologii płynnej LBC + HPV (u kobiet) oraz badania genetycznego wymazu z gardła, pochwy, prącia lub cewki moczowej.
Wirus HPV – leczenie
Leczenie HPV polega głównie na leczeniu zmian skórnych. Obecnie nie ma skutecznego leku, który usunąłby wirusa z organizmu. W większości przypadków organizm sam niweluje wirusa w ciągu kilku miesięcy, maksymalnie 2-3 latach.
Leczenie miejscowych zmian może być zachowawcze lub inwazyjne. W leczeniu zachowawczym stosuje się m.in. immunomodulatory, leki antyproliferacyjne, keratolityczne i sinkatechiny. Leczenie inwazyjne obejmuje wycięcie chirurgiczne, krioterapię, laseroterapię i elektrokoagulację.
W przypadku podejrzenia nowotworu lekarz kieruje chorego do poradni onkologicznej.
Jeśli masz pozytywny wynik testu HPV, zdiagnozowano u Ciebie wysokoonkogennego wirusa i/lub masz jakiekolwiek objawy zakażenia, poinformuj o tym osoby, z którymi miałeś kontakty intymne. Prawdopodobnie Twoi partnerzy seksualni także są zarażeni i przekazują wirusa dalej.
Jak pozbyć się wirusa HPV z organizmu?
Obecnie nie ma skutecznego leku przeciwko HPV. Jednak w wielu przypadkach układ odpornościowy jest w stanie sam pokonać wirusa. U osób zdrowych infekcja może być zniwelowana w ciągu 2-3 lat.
Jak długo można żyć z HPV? Czy HPV ma się do końca życia?
Wszystko zależy od typu wirusa i indywidualnych predyspozycji organizmu. Niektóre typy HPV nie dają żadnych objawów zakażenia, a organizm pokonuje je sam w ciągu kilku miesięcy. Inne typy, szczególnie HPV-16 i HPV-18, mogą wywołać nowotwór i stanowią zagrożenie dla zdrowia i życia chorego. Wirus też może pozostać w organizmie w formie uśpionej (latentnej) – w sprzyjających warunkach np. w wyniku spadku odporności może wywołać objawy, ale też całe życie może pozostać w uśpieniu. Podobnie zachowuje się wirus opryszczki . Aby uniknąć zachorowania, warto wykonywać regularne badania kontrolne i zaszczepić się przeciwko HPV.
HPV – profilaktyka
Ponad 80% społeczeństwa przynajmniej raz w życiu przejdzie infekcję wirusem HPV. Nie unikniemy go, ale możemy podjąć działania, które zminimalizują ryzyko infekcji. Zobacz, co możesz zrobić.
Wirus HPV – jak zmniejszyć ryzyko zakażenia?
- Używaj prezerwatyw – nie chronią w 100% przed zakażeniem, ale zmniejszają ryzyko transmisji wirusa.
- Badaj się regularnie – szczególnie jeśli jesteś aktywny seksualnie i często zmieniasz partnerów.
- Ogranicz liczbę partnerów seksualnych – najlepszą formą profilaktyki HPV jest monogamia. Im więcej masz partnerów seksualnych, tym większe ryzyko zakażenia i więcej osób narażonych na infekcję.
- Zaszczep się – obecnie szczepionka jest jedynym skutecznym i bezpiecznym sposobem profilaktyki HPV.
Wirus HPV – powikłania
W większości przypadków zakażenie wirusem HPV mija samoistnie. Czasami HPV wywołuje objawy w postaci zmian skórnych. Jeśli nie będą leczone, mogą pojawić się powikłania.
Możliwe powikłania infekcji HPV:
- nowotwór;
- zakażenie bakteryjne;
- jeśli zmiany zlokalizowane są w gardle, mogą wystąpić trudności w połykaniu;
- jeśli zmiany znajdują się na odbycie lub narządach płciowych mogą występować trudności w oddawaniu moczu i kału, u kobiet ciężarnych kłykciny kończyste mogą być wskazaniem do cesarskiego cięcia;
- zmiany zlokalizowane na stopach mogą utrudniać chodzenie, a te występujące na dłoniach przeszkadzać w wykonywaniu codziennych czynności;
- brodawki zlokalizowane na skórze i narządach płciowych mogą mieć negatywny wpływ na życie społeczne i seksualne chorego.

Agnieszka Konieczna
Autor

dr n. med. Karolina Karabin
Konsultacja merytoryczna





